ATTENTION : l’association n’a pas les compétences ni la qualité pour donner des conseils ou avis médicaux. Nous sommes une association de patients et cet article n’a pas pour vocation de recommander un ou plusieurs traitements. Le but de cet article est purement informatif et vise à indiquer quels sont les traitements disponibles à ce jour en France pour traiter la sécheresse oculaire. Nous attirons votre attention sur la nécessité de toujours demander un avis médical avant l’utilisation d’un médicament.
Il n’existe pas, à ce jour, de traitement curatif concernant toutes les causes de sécheresses oculaires (aussi bien évaporatives que quantitatives).
En effet, les traitements proposés visent à traiter et limiter les symptômes, et non la cause de la sécheresse (ou de la pathologie à l’origine). Mais nous espérons que des traitements futurs puissent proposer une action curative ou, a minima, un soulagement plus efficace et durable.
La première chose à avoir en tête, dans le cadre de la sécheresse oculaire, est que les traitements afférents requièrent régularité, persévérance et patience.
En effet, en fonction de la gravité de la sécheresse et/ou de ses symptômes, les soins peuvent mettre un certain temps avant que le patient en ressente véritablement les effets (parfois plusieurs mois). C’est pourquoi, il faut s’armer de patience et bien suivre son protocole de soins dès le départ, même si les effets ne se font pas encore sentir.
Les traitements étant symptomatiques, la majorité concernent toutes les types de sécheresse (évaporative ou quantitative).
Toutefois, on peut classiquement diviser les différents traitements en fonction de la dichotomie suivante : sécheresse par hyper évaporation (DGM, rosacée, blépharite, etc) et sécheresse quantitative (Syndrome de Gougerot Sjogrën, prise de médicaments, etc).
Plusieurs degrés de traitements sont proposés en fonction de la sévérité de la sécheresse et/ou des symptômes, ainsi que de l’efficacité des traitements mis en place.
Le comité international TFOS DEWS II (Tear Film and Ocular Surface Society’s Dry Eye Workshop II) a publié plusieurs protocoles résumant les options thérapeutiques, à destination des praticiens, pour la gestion et le traitement des pathologies de sécheresse oculaire. Ces options sont inscrites dans plusieurs étapes selon le niveau de gravité de la sécheresse et/ou des symptômes, ainsi que de l’efficacité des étapes précédentes.
Ces étapes sont les suivantes :


*Ces traitements ne sont pas remboursés en France.
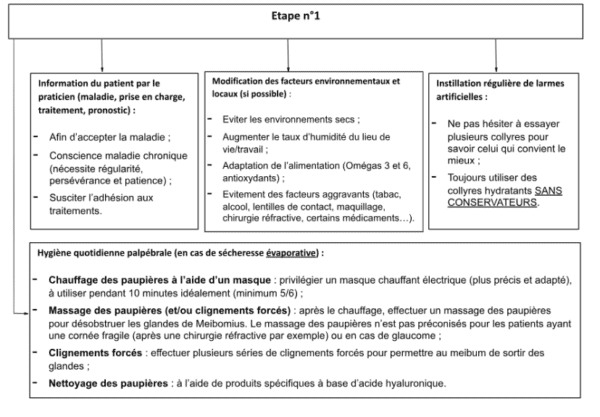
Etape 1 :
Information du patient concernant l’état de sa maladie, sa prise en charge, le traitement et le pronostic
L’information du malade est une étape primordiale pour qu’il puisse bien en comprendre les enjeux et adhérer aux traitements proposés. La réussite des traitements passe nécessairement par l’acceptation de la maladie qui peut être plus ou moins difficile. En effet, le patient doit être conscient que, s’agissant d’une maladie chronique, il ne retrouvera pas ses « yeux d’avant » et doit donc adopter des changements de mode de vie en conséquence.
Modification des facteurs environnementaux locaux, et identification et modification potentielle / élimination des systèmes systémiques incriminés
Il s’agit de la conséquence de l’information du patient et de l’acceptation par celui-ci de sa maladie. Ainsi, lorsque le patient refuse d’accepter sa pathologie, il sera plus difficile pour lui de mettre en place les modifications nécessaires de son environnement. Ces modifications concernent à la fois les lieux de vie et de travail du patient : en cas de sécheresse oculaire il faut éviter les environnements secs (climatisation, ventilation, espaces venteux, fumée de cheminée, émanations) et/ou augmenter le taux d’humidité du lieu de vie/travail (humidificateur d’air, aérer régulièrement, etc), adapter son alimentation avec l’apport d’Omégas 3 et 6, d’antioxydants, et en s’hydratant tout au long de la journée, réduire le stress (pratique régulière d’un sport, de techniques de relaxation, yoga, méditation, etc), éviter les facteurs aggravants (tabac, alcool, lentilles de contact souples, maquillage, chirurgie réfractive, traitements oraux contre l’acné, collyres avec conservateurs…).
Instillation régulière de larmes artificielles
Elles permettront de pallier la déficience de larme, tant quantitative qu’évaporative. Il existe un large choix de larmes artificielles avec des modes d’actions différents dont la tolérance varie selon l’individu. Il faut donc nécessairement essayer un collyre pour savoir s’il nous convient. Certains collyres proposent par exemple une supplémentation lipidique et seront donc plus adaptés, en principe, aux sécheresses évaporatives. Vous pouvez consulter notre guide des collyres hydratants ici.
L’hygiène quotidienne palpébrale (en cas de sécheresse évaporative)
L’hygiène des paupières est le traitement de base pour la sécheresse oculaire par hyper évaporation. Elle se réalise en 3 étapes : le chauffage des paupières, puis le massage et enfin le nettoyage. Il est recommandé de réaliser 2 fois par jour cette routine en fonction de la gravité de la sécheresse et des recommandations de l’ophtalmologue :
- Le chauffage des paupières : cette étape nécessite l’achat d’un masque chauffant spécial sécheresse oculaire. Il en existe essentiellement 3 types : ceux à chauffer au micro-ondes, les masques électriques (USB ou sur une prise classique), et les compresses à faire soi-même (coton ou gant de toilette à passer sous l’eau chaude). Pour les sécheresses sévères ou modérées (avec des symptômes quotidiens), les masques électriques sont les plus adaptés car les plus efficaces. Tandis que les autres pourront être utilisés en cas de sécheresse légère (peu ou pas de symptômes). En cas de sécheresse évaporative et, en particulier pour le DGM, les glandes de Meibomius ne fonctionnent pas correctement ou peuvent même être bouchées. C’est pourquoi, le chauffage des paupières, à une chaleur de minimum 42,5° pour être efficace, va permettre au meibum – liquide huileux contenu dans les glandes – de se liquéfier. Il est recommandé de chauffer ses paupières pendant 10 minutes idéalement et, minimum 5/6 minutes ;
- Le massage des paupières (et/ou les clignements forcés) : une fois le chauffage effectué, le massage va viser à exprimer le meibum contenu dans les glandes de Meibomius, c’est-à-dire, faire sortir ce liquide, afin de désobstruer les glandes et d’hydrater l’œil. Le type de massage peut varier en fonction de la sévérité des symptômes, de l’état des glandes (bouchées ou non), et des éventuelles pathologies oculaires associées (par exemple, en cas de glaucome ou de chirurgie réfractive, seule la dernière étape du massage est conseillée, en cas de doute, n’hésitez pas à consulter votre ophtalmologue). Dans un premier temps, le massage consiste à placer son index horizontalement et à descendre doucement tout le long de la paupière afin de drainer les glandes de Meibomius. Il faut répéter ce mouvement une dizaine de fois sur chaque paupière, inférieure et supérieure, droite et gauche. Dans un deuxième temps, l’index s’applique horizontalement au niveau du bord des paupières, à la base des cils, et exerce une légère pression de 5 à 10 secondes, de part en part de la paupière (paupière inférieure et supérieure, et gauche et droite). La deuxième étape est à répéter 2 fois sur chaque paupière ;
- Enfin, la dernière étape du massage consiste à réaliser 5 clignements forcés en pressant bien les deux paupières l’une contre l’autre pendant 5 secondes, puis en ouvrant doucement les yeux. Ce geste est à répéter 5 fois de suite et peut être réalisé plusieurs fois tout au long de la journée (en particulier en cas de travail sur écran) ;
- Le nettoyage des paupières : une fois le chauffage et le massage réalisés, le patient doit nettoyer ses paupières et le bord des cils à l’aide de sérum physiologique et/ou de produits spécifiques à base d’acide hyaluronique.
Etape 2 :
Lorsque les traitements de l’étape 1 suivis sur plusieurs mois sont insuffisants, d’autres traitements complémentaires à ceux de l’étape 1 peuvent être mis en place :
Limitation de l’évaporation et conservation des larmes
L’idée est de limiter au maximum l’évaporation des larmes, ce qui peut être réalisé de deux façons :
- L’occlusion du point lacrymal qui est plutôt préconisé pour les sécheresses quantitatives, elle est réalisée par l’ophtalmologue ;
- Les lunettes à chambre humide qui sont un type de lunette qui comprend une protection en silicone souple ou jupe rigide qui permet de protéger totalement l’oeil de l’environnement extérieur. Elles sont donc particulièrement efficaces en cas d’environnement très sec, venteux, de pollens, de poussière ou de diverses émanations. Par ailleurs, elles permettent également de garder l’humidité naturelle de l’œil et ainsi de limiter l’évaporation des larmes, notamment sur ordinateur. Certaines marques proposent également des lunettes à chambre humide solaires avec une jupe noire, idéale pour les photophobes. Vous pouvez consulter notre article dédié ici, ainsi que la liste des opticiens proposant des lunettes à chambre humide ici.
Prescriptions médicamenteuses pour gérer la sécheresse oculaire
Parmi les médicaments on retrouve : corticostéroïdes topiques (durée limitée), sécrétagogues topiques, médicaments immunomodulateurs (non glucocorticoïdes) topiques comme la ciclosporine, antagonistes topiques LFA-1 (tels que Lifitegrast non disponible en France).
- En cas de demodex uniquement : cure d’huile essentielle d’arbre à thé à appliquer le long du bord des cils (ne surtout pas en mettre dans l’œil). Cette huile essentielle peut toutefois être irritante pour les paupières sensibles ;
- En cas de malocclusion palpébrale nocturne ou de douleurs nocturnes : des traitements de nuit peuvent être mis en place. En cas de gêne minime la nuit, un collyre ou gel hydratant sans conservateur peut être instillé au coucher. En cas de douleur, une pommade à la vitamine A peut être appliquée sur l’œil. Le patient peut également porter un masque de nuit qui permettra de conserver au maximum l’humidité de l’œil. Ce type de masque est particulièrement préconisé en cas de malocclusion palpébrale (lorsque les paupières ne se ferment pas totalement pendant le sommeil) ;
- En cas de glandes de Meibomius bouchées : un chauffage physique des glandes peut être réalisé au cabinet de l’ophtalmologue (Lipiflow) suivi de l’expression mécaniques des glandes ;
- En cas de DGM (dysfonctionnement des glandes de meibomius) :
- L’ophtalmologue peut proposer au patient de réaliser des séances de lumière pulsée (IPL) ;
- Ou prescription de médicament par voie orale : macrolides ou antibiotiques à base de tétracyclines qui vont avoir un effet anti-inflammatoire ;
- En cas de blépharite antérieure : combinaison d’antibiotiques topiques ou antibiotiques/stéroïdes appliquées sur le bords des paupières.
Etape 3 :
Si les options de l’étape 2 sont inadéquates ou insuffisantes, d’autres traitements peuvent être proposés en complément :
- Sécrétagogues oraux ;
- Collyre à base de sérum autologue/allogénique ;
- Lentille de contact thérapeutiques ;
- Verres scléraux rigides : ce sont des lentilles rigides qui reposent sur la sclère et non sur la cornée et permettent de garder l’humidité de l’oeil à l’aide de larmes artificielles ou de sérum physiologique.
Etape 4 :
- Corticostéroïde topique pour une plus longue durée ;
- Greffe de membrane amniotique ;
- Occlusion chirurgicale du point lacrymal ;
- Autres approches chirurgicales (tarsorraphie, greffe de glande salivaire).
En dehors des thérapeutiques abordées, certains centres ophtalmologiques proposent une nouvelle technologie appelée QMR.
Pour les neuropathies cornéennes: (en plus des traitements précédents)
En cas de neuropathie cornéenne (voir page dédiée), d’autres traitements supplémentaires peuvent être proposés :
- Instillation de sérum autologue (collyre ophtalmique préparé à partir du sérum du patient par un prélèvement sanguin, riches en protéines et facteurs de croissance pour les nerfs de la cornée) ;
- Prise d’antidouleurs : notamment les antiépileptiques (prégabaline, gabapentine et autres), opioïdes, injections d’anesthésiant (nerve block) ;
- Location d’un boîtier TENS (stimulation électrique) ;
- RTMS (stimulations magnétiques transcrâniennes).
Ces derniers traitements antalgiques spécifiques nécessitent de passer par des consultations spécialisées dans la douleur (Centre Anti Douleur de chaque département ou consultation douleur spécialisée dans l’hôpital 15/20 à Paris).
Autres possibilités à l’étranger
Malheureusement, la sécheresse oculaire sévère, et les pathologies liées, sont encore assez peu connues en France et les traitements restent très limités en termes d’offres mais surtout d’efficacité.
A l’étranger, quelques possibilités supplémentaires, que le patient doit apprendre à rechercher :
- molécules anti-inflammatoires ou immunosuppressives (loteprednol, tacrolimus, lifitegrast…) ;
- larmes artificielles et sécrétagogues (rébamibipide, diquafosol, regener eye…) ;
D’autres anti douleurs: amitryptiline/nortriptyline, LDN (low dose naltrexone) ; - Plasma Riche en Plaquettes, (Prp) en injections dans les glandes ou en collyre ;
- Lentille Prokera / Prose: lentille ayant fonction de bandage temporaire de l’œil, fabriquée à partir de tissus amniotiques ;
- Inserts ophtalmiques (Lacrisert) : diffusion sur plusieurs heures du principe actif de l’insert qui “fond” au fur à mesure ;
- Spray nasal de Varenicline : le Tyrvaya vise la stimulation nerveuse des branches des nerfs trijumeaux, impliqués dans les processus de sécrétion lacrymale.
A noter que certains de ces médicaments peuvent être obtenus en France via une demande d’ATU (autorisation temporaire d’utilisation) réalisée par l’ophtalmologue.
Traitements à venir
A l’étranger la recherche est assez active et on peut espérer de nouvelles pistes de traitements dans les prochaines années (article détaillé ici) :
- Lacripep, collyre basé sur la protéine Lacritin, en phase III ;
- Novartis, SAF 312, collyre spécifique ciblant les douleurs chroniques après intervention chirurgicale, en phase II ;
- Reproxalap, Aldeyra Therapeutics, immuno-modulateur, en phase III ;
- Tivanisran, Sylentis, action sur neurones nocicepteur, en phase III ;
- Tavilermide, Mimetogen, facteurs de croissance nerveuse, en phase II/III.
Traitements complémentaires
- suppléments d’oméga 3 ;
- activité physique/sportive ;
- médecines alternatives (acupuncture, yoga, méditation) ;
- prise en charge psychologique.
Sources :
https://www.tearfilm.org/dettnews-tfos_dews_ii_patient_summary/6814_5519/eng/
https://blog.simovision.com/2018/06/13/secheresse-oculaire-guideline-options-therapeutiques/
https://www.tfosdewsreport.org/report-rapport_dfinition_et_classification/48_36/fr/
https://www.tearfilm.org/dewsreport_French/pdfs/Epidemiologie%20de%20la%20secheresse%20oculaire.pdf