La neuropathie cornéenne ou « douleur neuropathique » oculaire fait référence à la perception accrue de la douleur en réponse à des stimulus normalement non douloureux. Elle peut être associée ou non à une sécheresse oculaire.
La neuropathie cornéenne se présente généralement sans aucun résultat d’examen objectif visible, ce qui la rend extrêmement difficile à identifier. Pour cette raison, elle est souvent diagnostiquée à tort comme une sécheresse oculaire. Par ailleurs, elle se fait par diagnostic d’élimination ou d’exclusion : la démarche permettant d’identifier une maladie difficile à prouver, et dont le diagnostic ne doit, ou ne peut, être fait qu’après l’élimination de toutes les autres causes possibles (plus urgentes, plus graves, ou plus facile à prouver).
Elle peut s’accompagner de lésions visibles des tissus ; cependant, elle peut également survenir à la suite d’un dysfonctionnement physiologique du système nerveux. Avec d’autres pathologies cornéennes, l’intensité de la douleur cornéenne est souvent corrélée à une coloration vitale. Cependant, chez les patients souffrant de douleurs neuropathiques oculaires, les symptômes sont sévères et non accompagnés de signes équivalents, c’est pourquoi la douleur neuropathique oculaire est parfois appelée « douleur cornéenne sans tache » ou « cornée fantôme ». C’est l’analogue oculaire du syndrome douloureux régional complexe, de la douleur neuropathique systémique ou de la dystrophie sympathique réflexe.
Cette pathologie possède différents noms : la douleur neuropathique cornéenne, la névralgie cornéenne, le syndrome de douleur oculaire, la kératonéuralgie, la maladie neuropathique cornéenne et l’allodynie cornéenne.
La douleur neuropathique oculaire est un diagnostic différentiel important à prendre en compte car de nombreux patients sont mal diagnostiqués en raison de son chevauchement important avec la sécheresse oculaire. La disparité entre les signes et les symptômes entraîne souvent le renvoi des patients ; les médecins les considèrent parfois comme des simulateurs ou des psychosomatiques. Pourtant, cette pathologie n’est pas à prendre à la légère et peut être très invalidante au quotidien. En effet, comme le démontrent les études de cas, des patients atteints de cas extrêmes de cette maladie ont mis fin à leurs jours en raison de la gravité de la douleur chronique. Une première étape importante dans le traitement de la douleur neuropathique oculaire consiste à écouter et rassurer le patient sur le fait que sa maladie et les symptômes sont réels.
Pourquoi certaines personnes ont de la douleur neuropathique oculaire ?
La neuropathie cornéenne peut résulter d’une blessure ou d’une maladie des nerfs cornéens périphériques. Le processus de guérison entraîne une régénération aberrante et une régulation à la hausse des nocicepteurs dans les nerfs cornéens, ce qui entraîne une hyper-réactivité et une perception accrue de la douleur à des stimuli habituellement non douloureux. La douleur neuropathique oculaire peut également résulter de diverses pathologies systémiques qui altèrent la voie somatosensorielle.
Une liste complète des causes sous-jacentes potentielles pouvant entraîner ou avoir été associées à une douleur neuropathique oculaire et déclencher une réponse douloureuse accrue à des stimuli non nocifs est répertoriée ci-dessous dans le tableau :
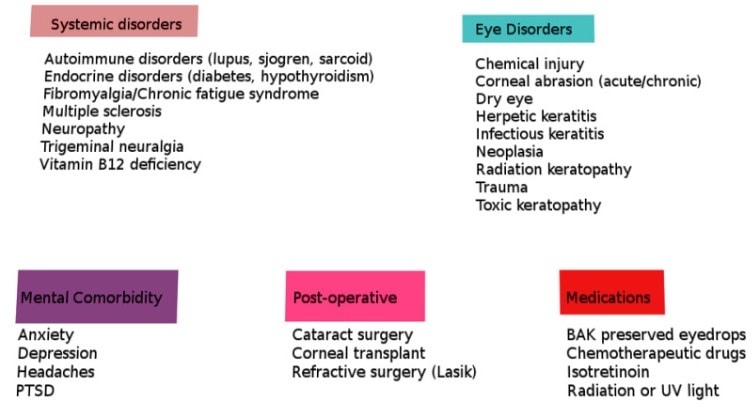
Comme indiqué dans le tableau ci-dessus, la douleur neuropathique oculaire a de nombreuses associations systémiques. Les quatre plus courants sont la dépression, l’anxiété, la fibromyalgie et les maux de tête. Viennent ensuite le diabète, la maladie cœliaque, le VIH et les neuropathies idiopathiques à petites fibres. A noter qu’un nombre conséquent de patients ayant subi une chirurgie réfractive développent une neuropathie cornéenne.
La proportion de femmes souffrant de douleurs neuropathiques oculaires est plus élevée que celle des hommes. Les femmes ont également tendance à avoir une incidence plus élevée de maladies associées telles que la fibromyalgie et les maladies auto-immunes. Alors que les maladies auto-immunes touchent entre 5 et 8 % de la population, 78 % des personnes touchées sont des femmes. Cette association peut contribuer à l’incidence plus élevée de douleur neuropathique oculaire chez les femmes.
Et la cornée dans tout ça ?
La cornée humaine est souvent considérée comme l’un des générateurs de douleur les plus puissants du corps humain. En effet, la cornée fait également partie des tissus du corps humain les plus densément innervés avec environ 7 000 terminaisons nerveuses par millimètre carré, ce qui rend la cornée environ 300 à 600 fois plus sensible que la peau. Les nerfs cornéens transmettent la sensation de toucher, de douleur et de température.
Les nerfs cornéens détectent les stimuli mécaniques, thermiques et chimiques. L’entrée est perceptible comme une douleur ou une gamme de dysesthésies (sensations anormales désagréables) :
- Photoallodynie (sensation de douleur en réponse à un stimulus non douloureux, lumière)
- Brûler
- Irritation
- Sécheresse
- Granulométrie
La douleur protège les tissus des blessures. La détection des stimuli douloureux par les nocicepteurs se transmet via des potentiels d’actions aux centres d’ordre supérieur où la douleur est perçue. Les dommages iatrogènes, les traumatismes et l’inflammation de la surface oculaire peuvent entraîner des dommages à ce système, ce qui peut augmenter la sensibilité des nerfs périphériques. Cette sensibilité accrue, ou sensibilisation périphérique, intensifie la signalisation de la douleur. La stimulation chronique peut provoquer une sensibilisation du système nerveux central et donc une prise de conscience accrue de la douleur et de la photoallodynie.
En raison de la complexité des mécanismes impliqués dans la douleur neuropathique oculaire, les symptômes subjectifs de la dysesthésie cornéenne peuvent varier considérablement. Les patients peuvent décrire des sensations de brûlure, de douleur, de feu brûlant, de corps étranger, de « coups de couteau », et de photophobie. Les symptômes peuvent affecter considérablement la qualité de vie des patients et peuvent entraîner une altération du fonctionnement par rapport aux activités de la vie quotidienne.L’enquête d’évaluation de la douleur oculaire (OPAS) peut aider à évaluer la douleur de la surface cornéenne et oculaire ainsi que son impact sur la qualité de vie. Les questionnaires sont utiles non seulement pour diagnostiquer mais aussi pour surveiller l’efficacité des approches thérapeutiques. Les patients peuvent également présenter un blépharospasme qui s’est développé en raison d’une hyperactivité chronique des nocicepteurs cornéens.
Comment diagnostiquer la neuropathie cornéenne ?
Pour poser un diagnostic de douleur neuropathique oculaire, la visualisation de la cornée in vivo à l’aide d’un microscope confocal permet de détecter des anomalies des nerfs cornéens. Les caractéristiques spécifiques de l’instrument lui permettent également d’être un outil pour différencier les différentes causes de douleur oculaire perçue, évaluer les contributions relatives des mécanismes centraux par rapport aux mécanismes périphériques et surveiller le succès ou l’échec du traitement.
Avec la douleur neuropathique oculaire, la surface oculaire apparaîtra saine, contrairement aux cas de sécheresse oculaire qui peuvent présenter des taches de surface, une osmolarité lacrymale anormale, etc. Lorsque le patient a des plaintes subjectives de douleur cornéenne sans résultats objectifs, cela doit faire suspecter une douleur neuropathique oculaire. Les praticiens doivent garder à l’esprit qu’il est également possible que la sécheresse oculaire soit associée à une douleur neuropathique oculaire et qu’il peut être difficile de différencier ces deux diagnostics lorsqu’ils se présentent ensemble.
Comment gérer et traiter la douleur neuropathique ?
La sensation de douleur intense et la sensibilité à la lumière empêchent les personnes atteintes de douleur neuropathique oculaire d’accomplir les activités de la vie quotidienne et sont associées à des symptômes d’anxiété et de dépression, voire à des pensées suicidaires dans les cas extrêmes.
Les stratégies de traitement englobent plusieurs approches :
Traitement de surface oculaire :
- Une lubrification abondante avec des larmes artificielles diminue l’hyperosmolarité des larmes et stoppe la sur-stimulation des nocicepteurs cornéens. Les suppléments de larmes sans conservateur sont préférables si une instillation fréquente est nécessaire.
- Antibiotiques topiques et/ou systémiques associés à des compléments alimentaires (acides gras oméga3) pour traiter la sécheresse oculaire évaporative et la blépharite.
- Lentilles de contact bandées.
- Les lentilles sclérales fournissent un coussin de liquide sur toute la cornée, alors que certains patients ressentent un soulagement immédiat, pour certains patients, les lentilles peuvent déclencher des douleurs dues à une hyperalgésie sévère[1] La lentille de contact PROSE (remplacement prothétique de l’écosystème de la surface oculaire) est personnalisée lentille rigide perméable aux gaz avec réservoir de liquide et peut être utile dans les névralgies post-LASIK.
- Le lacosamide composé à 0,1 % peut se combiner avec une solution saline sans conservateur à l’intérieur du bol d’une lentille sclérale.
Anti-inflammatoire :
- Des stéroïdes mous tels que la fluorométholone ou le lotéprednol pour atténuer l’inflammation de surface.
- Agents AINS topiques ou oraux.
- Les immunomodulateurs topiques tels que la cyclosporine 0,5 % ou le lifitegrast 5 % sont également une option, mais leurs effets thérapeutiques ne sont pas immédiats Il a été démontré que le collyre de tacrolimus 0,03 % améliore la stabilité des larmes et a un effet anti-inflammatoire.
- Les antibiotiques topiques ou oraux tels que la doxycycline ou l’azithromycine sont un traitement d’appoint utile en cas de dysfonctionnement des glandes de Meibomius.
- Les membranes amniotiques ont des effets anti-inflammatoires, anti-fibrotiques et neurotrophiques ; étant donné que tous les patients ne peuvent pas tolérer l’anneau en polycarbonate des tissus auto-retenus tels que PROKERA, les membranes amniotiques cornéennes peuvent être placées sous une lentille de contact bandée.
Neurorégénération :
- Larmes sériques autologues (20 %) – Le sérum contient divers facteurs de croissance qui jouent un rôle crucial dans la neurorégénération et la guérison – ces facteurs comprennent le facteur de croissance nerveuse, le facteur de croissance transformant bêta, le facteur de croissance analogue à l’insuline 1, le facteur de croissance épidermique, la fibronectine et la matière P.
Les autres :
- Antalgiques systémiques, antidépresseurs tricycliques (10 à 15 mg au coucher), et antipsychotiques pour traiter les douleurs non oculaires associées.
- Anticonvulsivants tels que la carbamazépine (200 mg/jour), la gabapentine (300 à 900 mg/jour) ou la prégabaline (150 mg/jour), qui sont également utilisés pour traiter la névralgie du trijumeau.
- Naltrexone à faible dose (1,5 mg au coucher), un antagoniste des opioïdes utilisé hors AMM.
- Les agonistes opioïdes tels que le tramadol (50 mg/jour) peuvent apporter un soulagement aigu mais doivent être prudents en raison du potentiel de dépendance.
- La vitamine B s’est avérée efficace contre l’herpès, la neuropathie diabétique et les douleurs neuropathiques. Aide également à la réinnervation et à la réépithélisation de la surface cornéenne – en particulier, la B12 augmente les niveaux de sérotonine et inhibe l’activité neuronale nociceptive.
Thérapies alternatives :
- Traitement d’acupuncture bi-hebdomadaire.
- Neurostimulation électrique pour traiter les douleurs chroniques rebelles avec sensibilisation centrale.
- Les thérapies de neuromodulation invasives telles que la stimulation cérébrale profonde et les perfusions analgésiques intrathécales peuvent soulager les cas graves et insolubles de douleur neuropathique.
Les patients atteints de sécheresse oculaire qui ne répondent pas aux traitements contre la sécheresse oculaire et qui présentent des symptômes persistants sans résultats objectifs justifient une enquête plus approfondie.
Compte tenu des défis posés à la fois par le diagnostic et le traitement de la douleur neuropathique oculaire, la meilleure approche pour cette affection consiste à faire appel à une équipe spécialisée comme le propose l’hôpital des quinze-vingts qui est le seul en France à proposer une consultation dédiée à la douleur oculaire depuis l’année 2022. Son objectif est de soulager les patients à l’aide de solutions thérapeutiques avec une équipe pluridisciplinaire dédiée à cette cause.
Pour ceux qui souhaiteraient en savoir plus sur la douleur oculaire, nous vous mettons à disposition un document des quinze-vingts assez détaillé ainsi qu’une vidéo de témoignage que vous pouvez retrouver dans la page de témoignages ici.
Source : Ocular Neuropathic Pain

